Можно ли самостоятельно вправлять геморроидальные узлы?
Один из самых частых симптомов геморроя — варикозное расширение ректальных венозных сосудов в виде узлов. Такие узлы нередко выпадают из анального отверстия во время акта дефекации, при кашле, чихании, смехе, а также при физической нагрузке. Для того, чтобы уменьшить дискомфорт, больные иногда вправляют узлы самостоятельно. В каких случаях вправление узлов оправдано и когда такая процедура только навредит, рассказала практикующий врач-проктолог калининградского медицинского центра Class Clinic Светлана Владимировна Зинкеева.
Можно ли самостоятельно вправлять выпавшие внутренние узлы при геморрое, безопасно ли это?
Вопрос достаточно сложный. На самом деле, показания к самостоятельному вправлению зависят от конкретного случая. Внутренние узлы, которые могут выпадать во время дефекации, нужно вправлять. Но зачастую пациент самостоятельно не способен понять, в чём проблема — выпал ли внутренний узел или речь о тромбозе наружного. Если выпал тромбированный наружный узел, это опасно. Любая попытка его самостоятельно вправить приведет к усилению тромбоза, и, соответственно, к боли.
На каких стадиях имеет смысл самостоятельно вправлять узлы?
Внутренние узлы лучше вправлять, чем пытаться с ними ходить и дожидаться, когда они отекут и вызовут сильные боли. Не осложненные тромбозом и повреждением внутренние узлы можно вправлять вплоть до третьей-четвертой стадии. В тяжелых случаях узлы могут выпадать даже при ходьбе. У меня были пациенты, которые, столкнувшись с такой проблемой на улице, самостоятельное вправляли выпавшие узлы в ближайшем общественном туалете.
Как определить, можно или нельзя вправлять узлы?
Если узел мягкий, безболезненный и вправляется без особых усилий, то, вероятнее всего, это неосложненный внутренний узел. Его можно вправлять. Если узел плотный и сразу его вправить не получилось, то, скорее всего, он тромбирован. Вправлять его нельзя.
Аналогичные симптомы будут при тотальном тромбозе комбинированных узлов, которые также нельзя трогать. В таких случаях при попытке вправить узел возникает достаточно сильная боль. При вправлении неосложненных внутренних узлов этого не бывает.
Легко ли человеку без специальных медицинских знаний понять, можно ли вправлять узел самостоятельно?
У многих пациентов возникают с этим сложности, особенно, если они впервые столкнулись с симптомами геморроя и выпадением узла. Чтобы удостовериться, можно ли вправлять узел или нет, пациенту необходимо лечь на левый бок и, смазав палец вазелином, попытаться аккуратно вправить узел. Если это сделать не удается после одной-двух попыток, необходимо в срочном порядке посетить проктолога. Нужно также отметить, что все попытки по вправлению узла должным крайне аккуратными, можно даже сказать — нежными.
В каких случаях нужно срочно обращаться к проктологу, не пытаясь вправлять узлы самостоятельно?
Болевые ощущения — сигнал, что нужно прекратить попытки самостоятельного вправления и посетить проктолога. Но лучше до такого не доводить. Бывают случаи, когда узлы выпадают сразу все, своеобразной «гроздью», так как достигают соответствующей стадии развития. В этом случае тоже надо как можно скорее обратиться к врачу.
Если есть предрасполагающие к геморрою факторы, например, врожденная недостаточность венозных клапанов, сопутствующие заболевания (варикозное расширение вен нижней конечности, варикоцеле и т. п.), то лучше обращаться к проктологу, не дожидаясь выпадения узлов. Так Вы сможете избежать проблем с их вправлением — как с самостоятельным, так и с посторонней помощью.
Запишитесь на приём к Светлане Владимировне Зинкеевой на сайте или по телефону (4012) 33-44-55.
При записи на сайте действует скидка 20% на первичный приём.
Геморрой. Дезартеризация геморроидальных узлов (HAL-RAR)
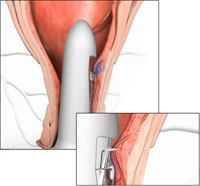 Для трансанальной дезартеризации внутренних геморроидальных артерий, иначе технологии HAL (hemorrhoidal artery ligation) применяется специальный хирургический аппарат. Устройство состоит из аноскопа, в стенку которого вмонтирован ультразвуковой датчик, соединенный с преобразователем звука. При обнаружении геморроидальной артерии шум пульсации преобразуется в звуковой сигнал — таким образом врач получает возможность обнаружить все артериальные сосуды проходящие в выходном (нижнеампулярном) отделе прямой кишки. Количество артериальных сосудов может варьировать от 3 до 10 и более штук. Выше ультразвукового датчика в аноскопе располагается окно, через которое производится прошивание и перевязка выявленных сосудов. Этот шов надежно ликвидирует приток артериальной крови к геморроидальному узлу. В последующем, обычно к 30-м суткам после операции, геморроидальные узлы спадаются, перестают кровоточить и, в большинстве случаев, замещаются соединительной тканью. Кроме того, одновременно с перевязкой сосудов внутренние узлы надежно фиксируются в прямой кишке. Эта процедура по своей сути является радикальным вмешательством, так как восстановление кровоснабжения в геморроидальных узлах не происходит.
Для трансанальной дезартеризации внутренних геморроидальных артерий, иначе технологии HAL (hemorrhoidal artery ligation) применяется специальный хирургический аппарат. Устройство состоит из аноскопа, в стенку которого вмонтирован ультразвуковой датчик, соединенный с преобразователем звука. При обнаружении геморроидальной артерии шум пульсации преобразуется в звуковой сигнал — таким образом врач получает возможность обнаружить все артериальные сосуды проходящие в выходном (нижнеампулярном) отделе прямой кишки. Количество артериальных сосудов может варьировать от 3 до 10 и более штук. Выше ультразвукового датчика в аноскопе располагается окно, через которое производится прошивание и перевязка выявленных сосудов. Этот шов надежно ликвидирует приток артериальной крови к геморроидальному узлу. В последующем, обычно к 30-м суткам после операции, геморроидальные узлы спадаются, перестают кровоточить и, в большинстве случаев, замещаются соединительной тканью. Кроме того, одновременно с перевязкой сосудов внутренние узлы надежно фиксируются в прямой кишке. Эта процедура по своей сути является радикальным вмешательством, так как восстановление кровоснабжения в геморроидальных узлах не происходит.
Методика эффективна при II и III стадиях геморроя.
Начиная с 2000 года, Агентство медицинских инноваций (A.M.I.) внедрило методику и оборудование для HAL во всем мире.
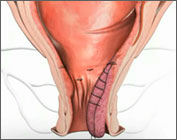 В конце 2005 года технология HAL, была дополнена методом — RAR (Recto Anal Repair). Новая комплексная методика стала совмещать комбинацию перевязки геморроидальной артерии и трансанальную мукопексию пролабирующей ткани, проще — подтяжку внутренних геморроидальных узлов (лифтинг). Эта методика применяется при лечении III и IV стадиях геморроя.
В конце 2005 года технология HAL, была дополнена методом — RAR (Recto Anal Repair). Новая комплексная методика стала совмещать комбинацию перевязки геморроидальной артерии и трансанальную мукопексию пролабирующей ткани, проще — подтяжку внутренних геморроидальных узлов (лифтинг). Эта методика применяется при лечении III и IV стадиях геморроя.
Таким образом, пациенты с любой стадией геморроя являются потенциальными кандидатами к операции дезартеризации. Метод HAL-RAR является одним из наиболее эффективных и наименее агрессивных способов лечения геморроя.
Противопоказаниями к выполнению такой процедуры являются острые проктологические процессы (острый парапроктит, острые тромбозы наружных геморроидальных узлов и пр.). Решение вопроса о дезартеризации у таких пациентов возможно после купирования этих состояний. Однако, в «СМ-Клиника» выполняются сочетанные процедуры, даже при наличие острого проктологического процесса, то есть одномоментно выполняется тромбэктомия (удаление тромба) из наружного геморроидального узла и процедура дезартеризации внутренних узлов. Осложнения отсутствуют или сведены к минимуму.
Перед традиционной операцией, когда на слизистой прямой кишки выполняются разрезы, данный метод имеет неоспоримые преимущества. В частности процедура непродолжительна и безболезненна, выполняется амбулаторно и уже через несколько дней можно приступить к работе или отдыху, соблюдая определенные рекомендации врача.
Техника операции дезартеризации
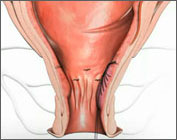 Процедура дезартеризации геморроидальных узлов выполняется в амбулаторных условиях, т. е. необходимость в госпитализации отсутствует. Операция проходит под внутривенной седацией (медикаментозный сон) или спиномозговой анестезией (укол в область поясничного отдела позвоночника). В анальный канал вводится одноразовый аноскоп с ультразвуковым датчиком, после обнаружения артериальных сосудов, последние прошиваются специальным инструментом с рассасывающейся нитью. Все артерии (как крупного калибра, так и мелкие) необходимо лигировать во избежания рецидива заболевания. Дезартеризация длится около 15-30 минут (зависит от количества сосудов, которые необходимо прошить). После окончания дезартеризации пациент переводится в палату пробуждения или дневной стационар, расположенный в клинике, за ним осуществляется наблюдение врачами в течении 2-3 часов.
Процедура дезартеризации геморроидальных узлов выполняется в амбулаторных условиях, т. е. необходимость в госпитализации отсутствует. Операция проходит под внутривенной седацией (медикаментозный сон) или спиномозговой анестезией (укол в область поясничного отдела позвоночника). В анальный канал вводится одноразовый аноскоп с ультразвуковым датчиком, после обнаружения артериальных сосудов, последние прошиваются специальным инструментом с рассасывающейся нитью. Все артерии (как крупного калибра, так и мелкие) необходимо лигировать во избежания рецидива заболевания. Дезартеризация длится около 15-30 минут (зависит от количества сосудов, которые необходимо прошить). После окончания дезартеризации пациент переводится в палату пробуждения или дневной стационар, расположенный в клинике, за ним осуществляется наблюдение врачами в течении 2-3 часов.
Рекомендации послеоперационного периода
Каких либо жестких рекомендаций по питанию после перенесенной процедуры не существует, однако, в течение нескольких дней необходимо исключить из рациона острую пищу, а также крепкие алкогольные напитки (водка, коньяк и пр.).
запрещается:
- тяжелая физическая нагрузка (поднятие тяжестей, фитнес, бег)
- тепловые процедуры (сауна, баня, горячая ванная)
- секс (7-10 дней)
- самостоятельные манипуляции в области операции (клизмы, введение свечей)
Особое внимание следует уделять стулу. В первые дни после операции рекомендуется прием мягких слабительных, например, вазелиновое масло. При болевых ощущениях в области анального канала, а они практически отсутствуют, прием НПВС — Кетарол, Кетанов или Найз.
Преимущества метода дезартеризации геморроидальных узлов
- Устраняется причина заболевания: уменьшается патологический приток артериальный крови к геморроидальному узлу;
- Восстанавливаются анатомические взаимоотношения тканей вследствие фиксации внутренних геморроидальных узлов к мышечной стенке нижнеампулярного отдела прямой кишки швами;
- Улучшается венозный отток крови из внутренних геморроидальных узлов;
- Возможно проведение процедуры даже при сопутствующих патологиях анального канала (анальная трещина, свищ прямой кишки);
- Процедура непродолжительна (занимает около 30 минут) и может быть выполнена под различными видами анестезии. Болевой синдром после процедуры незначителем, так как нет ран в прямой кишке;
- Процедура может быть проведена амбулаторно, в течении одного дня. Общее время на подготовку, проведение процедуры и послеоперационный период составляет 12-18 часов, которые пациент проводит в дневном стационаре;
- Пациенты могут вернуться к трудовой деятельности через 1-2 дня, при соблюдении рекомендаций врача.
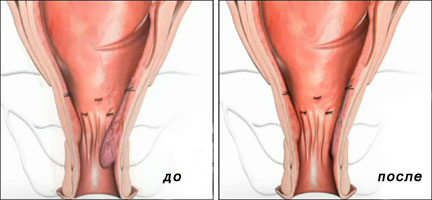
Выпадение узлов, боль в прямой кишке, кровотечения, зуд — хорошо известные симптомы геморроя. Не нужно терпеть! Сегодня у вас есть прекрасная возможность полностью избавиться от этого страдания практически на любой стадии и при любом «стаже» болезни.
Помните, что проктология не терпит суеты, но не прощает опоздания!
Не отказывайте себе в удовольствии быть здоровыми!
Геморрой
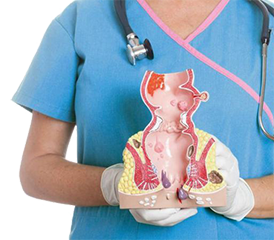
Геморрой – заболевание, которое характеризуется варикозным расширением вен и венозных (геморроидальных) узлов в нижней части прямой кишки. Болезнь одинаково часто поражает мужчин и женщин. На сегодняшний день геморрой является наиболее распространенной проктологической проблемой. Согласно официальной статистике, во всем мире от данного заболевания страдает от 12 до 45%. Заболевание чаще встречается в развитых странах. Средний возраст пациента – 45-65 лет.
Виды геморроя
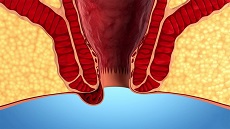
Геморрой – болезнь, которую проктологи классифицируют, используя различные критерии. В зависимости от этиологии заболевания выделяют:
- врожденную форму (наследственный фактор);
- первичную форму (приобретенную);
- вторичную форму, как симптом другой патологии.
В зависимости от характера течения геморрой бывает острым и хроническим. Это деление важно для проктолога, поскольку напрямую влияет на лечение и выбор медикаментозных препаратов.
Острый геморрой делится на 3 стадии (представлены в порядке утяжеления):
- тромбоз узлов, но без развития локального воспалительного процесса;
- тромбоз с параллельным воспалением пораженных венозных сплетений;
- тромбом с некрозом и воспалением узлов, которое распространяется на близлежащие ткани – кожу, подкожную клетчатку.
- периодически развиваются кровотечения из расширенных узлов, но без их выпадения;
- во время натуживания узлы выпадают из просвета прямой кишки, но без проблем вправляются самостоятельно;
- пациент должен вправлять узлы самостоятельно руками;
- узлы могут выпадать даже без натуживания, может присоединяться зияние анального отверстия.
Симптомы геморроя

Варикозное расширение узлов чаще развивается постепенно с медленным нарастанием симптоматики. Традиционно болезнь начинается с ощущения зуда в области анального отверстия. Со временем пациент отмечает появление крови после акта дефекации. Объем кровотечения зависит от стадии заболевания.
Параллельно больной может жаловаться на:
- болезненные ощущения в анальной области;
- выпадение узлов во время натуживания;
- ощущение неполного опорожнения после похода в туалет;
- дискомфорт в животе;
- метеоризм;
- запоры.
Причины геморроя
В основе заболевания лежит патологическое расширение венозных узлов нижней части прямой кишки. Причинами и провоцирующими факторами этого процесса являются:
- Сидячий образ жизни. Происходит застой крови в малом тазу, жидкость наполняет геморроидальные узлы, делая их более чувствительными к любым механическим повреждениям. Из-за этого очередной поход в туалет может спровоцировать кровотечение.
- Воспалительные заболевания малого таза. Гинекологическая и урологическая патология способствует проникновению инфекции в анальную область.
- Частые запоры. Твердые каловые массы повреждают слизистую оболочку прямой кишки и могут вызывать локальные кровотечения.
- Беременность и роды. Во время вынашивания ребенка увеличивается нагрузка на венозные сосуды малого таза.
- Тяжелая физическая нагрузка.
Мнение эксперта
Как проктолог, хочу сказать, что геморрой – одно из самых распространенных заболеваний XXI века. К нам ежемесячно за помощью обращаются десятки и сотни людей по этому поводу. Нужно понимать, что ранее обращение к врачу существенно улучшает качество жизни пациента и минимизирует риск развития осложнений. На начальных стадиях болезнь можно вылечить без применения операций. Главное – не игнорировать симптомы, а консультироваться с проктологом.
Лавриненко Андрей Викторович,
врач-проктолог, к.м.н.

Диагностика геморроя
Диагностика геморроя начинается еще на этапе первой беседы с пациентом. На основе типичных жалоб и сбора анамнеза заболевания врач подозревает расширение венозных узлов. Дальше проктолог проводит осмотр анальной области и пальцевое ректальное исследование. Для подтверждения окончательного диагноза специалист назначает:
- ректороманоскопию;
- колоноскопию;
- ирригоскопию.
Нужна дополнительная информация?

Методы лечения геморроя
В лечении геморроя на начальных стадиях используются лекарственные препараты и проводятся мероприятия по изменению образа жизни, которые направлены на предупреждение запоров. При малой эффективности консервативной терапии и на поздних стадиях рекомендуется оперативное вмешательство (применяются малоинвазивные методики или традиционная хирургия).
Консервативное лечение
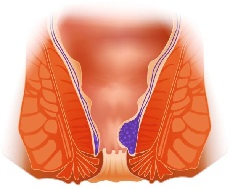
Консервативное лечение геморроя зависит от характера течения заболевания. При острой форме первоочередной задачей проктолога является ликвидация тромбоза для уменьшения рисков серьезных осложнений. Для этого врач назначает:
- постельный режим (до 2 недель);
- диету для разжижения кала и исключения травмирования слизистой оболочки прямой кишки;
- антикоагулянты в виде мазей или ректальных свечей;
- нестероидные противовоспалительные средства (НПВС) и спазмолитики для устранения болевого синдрома;
- мягкие слабительные.
- венотоники в мазях и таблетках;
- препараты железа (при развитии анемии);
- ангиопротекторы;
- противовоспалительные мази и слабительные при необходимости.
Хирургическое лечение
При неэффективности консервативного лечения рекомендуется хирургическое лечение геморроя. Хорошие эффекты демонстрирует радиочастотная коагуляция. С помощью радиоволн проктолог прижигает пораженные участки, устраняя источник кровотечений. Альтернативные методики лечения:
- склеротерапия – «склеивание» расширенных сосудов после введения специального препарата;
- лигирование узлов латексными кольцами;
- инфракрасная фотокоагуляция.
Воспользуйтесь уникальной возможность получить ответы на все свои вопросы

Профилактика
Профилактика геморроя заключается в регулярных дозированных физических нагрузках. Нужно избегать постоянного сидения и гиподинамии. Время от времени стоит делать разминку.
Для стабилизации функции ЖКТ необходимо увеличивать в рационе количество овощей и фруктов, есть часто, но дробными порциями. Следует избегать жирной, жаренной, острой и пряной пищи. Рекомендуется потреблять до 2-2,5 воды в день.
Параллельно нужно своевременно лечить заболевания ЖКТ и органов малого таза.
Реабилитация после операции
Малоинвазивные вмешательства для устранения геморроя характеризуются коротким реабилитационным периодом. Уже через 1-2 дня после процедуры пациент возвращается домой. Полное восстановление занимает до 2 недель, во время которых стоит ограничить физические нагрузки, воздействие тепла (походы в сауны, бани).
При тотальном удалении геморроидальных узлов пациент еще 4-5 дней остается в стационаре под наблюдением проктолога. Врач ежедневного проводит перевязки, дает рекомендации по смене образа жизни. На 7-10-й день снимаются швы. Полная реабилитация может занять до 1 месяца.
Часто задаваемые вопросы
- Какой врач лечит геморрой?
Лечением геморроя занимается проктолог.
Да. При раннем обращении за специализированной помощью в 65-85% случаев удается остановить прогрессирование заболевания с помощью консервативной терапии.
Противопоказания при варикозе
При варикозном расширении вен необходимо четко соблюдать все назначения врача и знать, что нельзя делать при данном заболевании. Если не соблюдать целый ряд ограничений, не устранять влияние негативных внешних факторов, проявления варикоза будут только прогрессировать.
Содержание статьи:
.jpg)
Варикозное расширение вен – это не только косметический дефект, который многие пытаются скрыть под одеждой, но и серьезная патология. Поэтому врачи называют это состояние варикозной болезнью. Изменения в области вен на ногах, а иногда и в других зонах (нижняя часть живота, грудь) требуют постоянного врачебного наблюдения.
Пациент должен четко соблюдать все назначения флеболога и знать, что нельзя делать при варикозе ног. Если не соблюдать целый ряд ограничений, не устранять влияние негативных внешних факторов, проявления болезни (деформации венозных стенок, застой крови, расширение просвета вен) будут только прогрессировать.
Если пациент не учитывает возможные противопоказания при варикозе на ногах, эффективность назначенной лекарственной терапии будет снижаться, а риск осложнений повысится. Ключевой вопрос, который должен задать врачу пациент после установления диагноза: что нельзя при варикозе нижних конечностей, какие продукты, манипуляции или нагрузки попадают под запрет и почему? Специалист подробно расскажет, каких ограничений стоит придерживаться, порекомендует полезные статьи и ресурсы, где можно получить достоверную информацию.
Какие продукты нельзя есть при варикозе
При обсуждении питания врач отдельно заострит внимание на продуктах, запрещенных при варикозе ног. Прием части продуктов нужно только ограничить, а от некоторых блюд и напитков лучше отказаться совсем, чтобы не ухудшать состояние вен.
- Мучные и сладкие продукты. Небольшие объемы допустимы, но стоит ограничивать поступление блюд, богатых легкими углеводами. Избыток калорий при неумеренном потреблении выпечки и сладостей грозит избыточным весом и ожирением, повышающим нагрузку на ноги и ухудшающим кровообращение.
- Блюда с животными жирами и трансжирами. Стоит ограничить жареные и блюда со сливочным маслом. А трансжиры – это продукты питания, попадающие в список того, что нельзя есть при варикозе. Избыток жира грозит патологической прибавкой веса и изменениями тонуса сосудистой стенки.
- Острые и сильно соленые блюда. Это еще одна группа продуктов, которые нельзя кушать при варикозе. Они задерживают воду в венах, провоцируя отеки, особенно в области нижних конечностей. Задержка избытка жидкости в сосудах повышает давление на стенки вен, расширяя и деформируя их еще сильнее.
- Алкоголь. Не стоит верить мифам о том, что небольшие дозы алкоголя полезны для сосудов. Этиловый спирт и продукты его метаболизма кратковременно расширяют, но затем сильно сужают сосуды. Истонченные венозные стенки могут страдать от избыточной нагрузки, возможны воспалительные процессы. Кроме того, алкоголь повышает риск тромбообразования в венах.
- Кофе. Врачи рекомендуют отказаться от этого напитка или ограничить его 1-2 маленькими чашечками в день. Но почему кофе нельзя при варикозе? Биологически активные вещества кофе тормозят перистальтику кишки, провоцируя запоры, что опасно при геморрое и варикозной болезни вен на ногах.
- Напитки с цикорием. У пациентов возникает логичный вопрос – почему при варикозе нельзя пить цикорий, ведь он не содержит кофеин? Растительные соединения в этом напитке способствуют разжижению крови, активному расширению сосудов, усилению проницаемости сосудистой стенки. Это ухудшает течение болезни.
- любые виды тяжелой атлетики;
- волейбол и футбол при наличии проступающих вен (в ранней стадии варикозной болезни допустимы непрофессиональные занятия при условии использования эластичного бинтования перед игрой);
- спринтерские, марафонские виды бега.
- важно отказаться от приседаний;
- не допустимы прыжки со скакалкой, степ-аэробика, батут.
Какие упражнения нельзя делать при варикозе
Хотя физическая активность при варикозной болезни необходима, но это должны быть умеренные и правильные нагрузки. Важно обсудить с флебологом, какие упражнения нельзя делать при варикозе ног. Опасность представляют те виды спорта и упражнения, при которых повышаются нагрузки на мышцы ног (силовые тренировки, поднятие веса) и ударная нагрузка (прыжки, приседания, бег).
Каким спортом нельзя заниматься при варикозе:
Какие упражнения нельзя при варикозе ног:
Все описанные выше запрещенные упражнения при варикозе усиливают нагрузки на стенки вен, способствуют застою крови и могут привести к развитию осложнений (тромбофлебиты, тромбозы).
Можно ли при варикозе делать массаж ног
Любые механические воздействия, особенно растирания, сдавливание вен, негативно отражаются на состоянии сосудистой стенки, провоцируют ее повреждения, создают условия для тромбообразования. Поэтому, на вопрос – можно ли при варикозе делать вакуумный, антицеллюлитный, лимфодренажный массаж, банками, щеткой, врач однозначно ответит отрицательно.
Баня и сауна при варикозном расширении вен
Хотя при варикозной болезни рекомендованы контрастные ванночки для ног и души, которые тренируют венозную стенку и улучшают кровоток, это не распространяется на посещение сауны и бани. Высокие температуры способствуют замедлению тока крови в венах, могут провоцировать повреждение стенок и образование тромбов, отеков.
Можно ли делать обертывание при варикозе
Любые тепловые воздействия негативно отражаются на состоянии венозных стенок и циркуляции крови. Но в отношении некоторых других процедур запрета нет. На вопрос, можно ли делать холодное обертывание при варикозе, применять легкие скрабы или кремы, гели, врач ответит утвердительно. Если это влияние только на поверхностные слои кожи без давления, сжатия конечностей или скручивания, такие процедуры не запрещены.
Можно ли делать эпиляцию при варикозе
Если установлен диагноз «варикозное расширение вен», удалять нежелательные волосы на ногах можно при помощи бритвы (аккуратно, без порезов на коже) или крема для депиляции. Это наиболее безопасные способы удаления нежелательных волос. Также можно делать лазерную и электроэпиляцию при варикозе, но предварительно нужно посоветоваться с лечащим врачом.
Удаление волос механическим способом (пинцет или эпилятор) недопустимо, особенно на поздних стадиях. Много споров вызывают и такие методики, как удаление волос воском, сахарной пастой (шугаринг) и фотоэпиляция.
Почему нельзя делать шугаринг при варикозе? Самые ключевые проблемы при этих методах: воздействие тепла и механическое повреждение верхних слоев кожи. Поэтому вопрос о применении этих методов нужно обсуждать с врачом, основываясь на имеющихся жалобах и стадии варикозной болезни.
Общие рекомендации при варикозной болезни
При варикозной болезни важно постоянное наблюдение врача-флеболога, соблюдение всех рекомендаций и прием необходимых медикаментов. Варикозное расширение вен требует внесения серьезных изменений в привычный образ жизни. Без них эффект от медикаментов будет не таким заметным, вероятны осложнения. Рекомендовано:
Источники:
https://www.class-clinic.com/o-klinike/stati/814-mozhno-li-samostoyatelno-vpravlyat-gemorroidalnye-uzly
https://www.smclinic.ru/diseases/g/gemorroy/dezarterizatsiya-gemorroidalnykh-uzlov-hal-rar/
https://www.smclinic.ru/diseases/g/gemorroy/
https://www.gruzdevclinic.ru/o-klinike/stati/protivopokazaniya-pri-varikoze

